Резекция желудка по: Резекция желудка: операция, показания, реабилитация – Резекция желудка – виды, показания, диета после оперции
отзывы пациентов и врачей. Питание после резекции желудка :: SYL.ru
При некоторых заболеваниях ЖКТ выполняется такая операция, как резекция желудка. Долгое время специалисты не могли решить вопрос о том, что лучше: данное оперативное вмешательство или гастроэнтеростомия. На сегодняшний день предпочтение отдается все же резекции желудка.
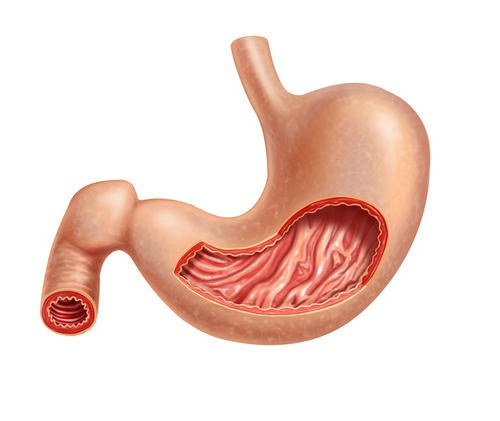
Показания к проведению
Данный вид оперативного вмешательства имеет следующие показания: язвенная болезнь, опухоли, опасные заболевания желудка, язва двенадцатиперстной кишки, полипы. Врачи говорят, что зачастую при обнаружении злокачественных новообразований даная операция является единственным вариантом, который способен если не полностью избавить от проблемы, то хотя бы продлить жизнь. Еще одна область, где применяется резекция желудка – лечение серьезных стадий ожирения. При такой хирургической операции проводится удаление до 2/3 органа. Первый, кто провел данную манипуляцию, – немецкий врач Теодор Бильрот. Именно он после 1881 года разработал методику проведения резекции. В начале 2000-х годов стали известны и другие способы усечения, например продольный или вертикальный.
Способы проведения резекции желудка
Существует несколько вариантов проведения операции.
- Субтотальная. Проводится, если у пациента обнаружены злокачественные образования или язва, которая уже не поддается лечению.
- Удаление 2/3 частей желудка.
- Гастроэктомия. При таком хирургическом вмешательстве орган удаляется полностью.
- Антрумэктомия. Удаляется привратниковая область желудка.
- Продольная. Проводится усечение боковой части органа.
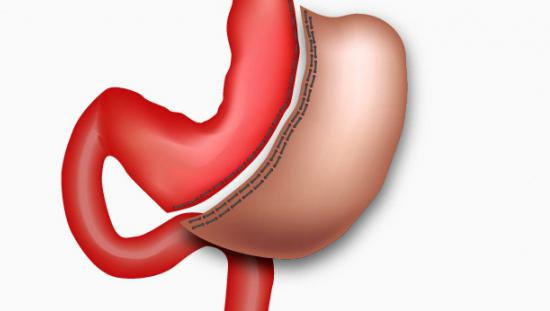
Бильрот I, Бильрот II
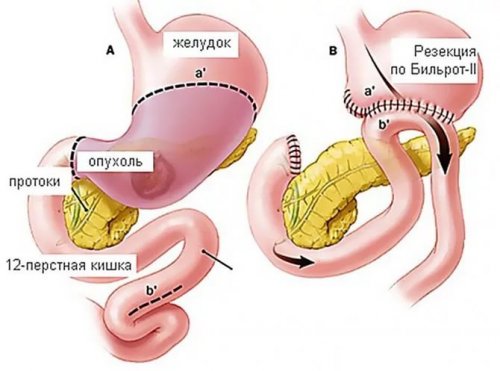
Вариант Бильрот I заключается в следующем. Удаляется 2/3 желудка. Частично ушивается центральная культя. Просвет, который остается, по размерам совпадает с диаметром двенадцатиперстной кишки. Особенностью данного вида является то, что после резекции желудка сохраняется физиологическое передвижение пищи вместе с желчью.
При проведении операции по второму варианту культи зашиваются наглухо (желудка и двенадцатиперстной кишки). Функции желудочно-кишечного тракта восстанавливают следующим образом: создается анастомоз. То есть наложение в этом случае происходит по типу «конец в бок». Такой способ имеет несколько модификаций. Одна из них – резекция желудка по методу Гофмейстера-Финстерера. Сшивание культи двенадцатиперстной кишки происходит с помощью обвивного непрерывного шва. Края кишки подшивают к желудку несколькими швами. Данная процедура предполагает постепенное высвобождение содержимого последнего. Лучшие результаты дает резекция желудка в модификации Финстерера. В каждом отдельном случае двигательная активность органа пищеварения значительно изменяется, ослабевает тонус.
Как происходит операция
Хирургическое вмешательство подразумевает несколько этапов. Первый из них – мобилизация. При этом проводится осмотр органов. Выделяется левая желудочная артерия и перевязывается шелковыми нитками. Также определяют правую, пересекают зажимами и перевязывают. Отделяют малый и большой сальник. Затем производится непосредственно отсечение части желудка. После проведения данных манипуляций формируется анастомоз. При проведении операции по методу Бильрот II зашивается культя двенадцатиперстной кишки. Затем ее совмещают с короткой петлей прямой кишки.
Что такое продольная резекция желудка
Основные показатели для хирургического вмешательства – высокая степень ожирения, индекс массы тела превышает такие значения, как 35 кг/м2. Операции такого типа используют для уменьшения объема желудка. На первом этапе формируется узкая трубка, которая имеет малую кривизну. Особенностью данного метода является то, что удаляется область, которая отвечает за выработку гормона голода. Сформированный желудок не подвергается растяжению, пища в нем двигается достаточно медленно и успевает расщепляться. На втором этапе стенки сшиваются, формируя трубку. При этом основные функции органа сохраняются, данная операция довольно проста в применении. Питание после резекции желудка данного типа имеет немалое значение.
Противопоказания к проведению продольной резекции
Данное оперативное вмешательство имеет ряд противопоказаний. Прежде всего, продольную резекцию не совершают при беременности. Также патологии сердечно-сосудистой системы и язвенная болезнь станут препятствиями для операций подобного рода. Панкреатит, прием гормональных препаратов или стероидов, другие заболевания пищеварительного тракта – все это является противопоказанием для выполнения такого вмешательства, как операция резекция желудка. К тому же алкоголизм, который имеет хроническую форму, и заболевания психики не поспособствуют проведению усечения.
Субтотальная резекция
Субтотальная резекция желудка проводится при обнаружении злокачественных образований. Еще один вариант применения – неизлечимая язвенная болезнь. При этом удаляется верхняя часть органа пищеварения. Прежде всего, проводится ревизия и мобилизация органа, желудок оттягивается вниз. Через разрез, который выполняется в области малой кривизны, вводят зажим и отделяют малый сальник и левую желудочную артерию. Подготавливается петля тонкой кишки, производится ушивание и наложение анастомоза.
Полная резекция
При обширном поражении органа может быть произведена полная резекция желудка. При этом из тканей тонкого кишечника формируется новый орган пищеварения. Согласно отзывам, этот метод является наиболее эффективным при лечении злокачественных образований и широко применяется во многих странах. Но такое хирургическое вмешательство вносит свои коррективы в дальнейшую жизнь пациента. Питание после резекции желудка, при которой удаляется орган полностью, требует специальной диеты и особой методики приема пищи.
Возможные осложнения
Нередко возникают осложнения после того, как была проведена резекция желудка. После операции состояние непроходимости анастомоза – одно из них. Часто возникает от неправильного наложения или отека. Кровотечение в область брюшины опасно тем, что быстро развивается анемия. Встречается также и непроходимость кишечника. Крайне опасное состояние – послеоперационный перитонит. Впоследствии неправильно наложенных швов может образоваться свищ. Все эти осложнения возникают при нарушении техники проведения операции. У опытных специалистов они встречаются крайне редко. Врачи говорят, что только около 5% всех операций требуют повторного хирургического вмешательства. Реабилитационный период включает следующие моменты: первые полгода необходимо ограничить физические нагрузки и носить специальный бандаж, еще специалистами назначается специальная диета.
Особенности питания
Диета после резекции желудка имеет некоторые ограничения и особенности. Прежде всего, значительно изменяются объемы пищи, которые пациент может съесть за один раз. Учитывается и то, какая болезнь привела к данной операции. При язве обычно удаляется 2/3 части желудка. Поэтому порция уменьшается пропорционально, и человек может себе позволить 1/3 от обычного объема еды. При злокачественных опухолях усекается большая часть органа. Количество пищи при этом равно 50-100 мл. Поэтому пациент питается довольно часто: 5-6 раз в сутки. Спустя определенное время количество еды можно немного увеличить. Значение имеет и то, что обработка пищи изменяется. Врачи говорят, что в первые недели рекомендуется жидкая или в виде пюре еда (то есть она должна пройти механическую обработку). Лучше, если блюда будут вареные или паровые. Специалисты отмечают, что после резекции желудка ухудшается усвоение белка. Врачи рекомендуют обогатить свой рацион белковой пищей, желательно животного происхождения.
Синдром демпинга
Вследствие того, что теперь еда значительно быстрее попадает в прямую кишку, у пациентов нередко наступает синдром сброса, при котором наблюдается раздражение в этой области. Возникает головокружение, учащается сердцебиение, также повышается потоотделение. На этом фоне человек жалуется на общую слабость. Некоторые пациенты отмечают, что после еды у них бывают приступы тошноты и рвоты. Обычно они проходят, если полежать 20-30 минут. Чаще всего такое состояние провоцируют богатые углеводами продукты, выпечка, картофель. Поэтому их лучше ограничить, а то и вовсе исключить.
Примерное меню после резекции желудка
1 завтрак. В этот прием пищи можно съесть омлет, молочную кашу (но молоко лучше разбавить), какой-то фрукт. На второй завтрак рекомендуются изделия из фарша или мясные биточки. Также можно добавить яблоко. Во время обеденного приема пищи можно съесть вегетарианский суп или борщ, пюре из картофеля с паровыми котлетами. На полдник специалисты советуют чай, фрукты, бутерброд с сыром или сухое печенье. В меню на ужин могут входить такие блюда: гречневая каша, фрикадельки, рыба. Последний прием пищи ограничивается кефиром или киселем.
Запрещенные продукты
Резекция желудка подразумевает, что дальнейший рацион будет несколько ограничен. Прежде всего, в первые месяцы нужно уменьшить количество употребляемой соли. Второй запрет касается кондитерских изделий, мучного, сахара, варенья. Белки особенно необходимы после данной операции, но жирные бульоны, жареное мясо принесут только вред. Под запрет попадают также консервы, колбасные изделия, соленья. Нужно избегать продуктов, которые в своем составе имеют консерванты, красители и прочие химические добавки. Алкоголь также исключается. Очень важно понимать, что такие ограничения накладываются не только на первый год после операции. Данных принципов стоит придерживаться на протяжении всей дальнейшей жизни.
Питание после продольной резекции
В послеоперационный период огромное значение имеет правильное питание. Первая неделя имеет особо жесткий рацион, который включает только жидкую пищу. В основном это вода, бульон (но не жирный), молоко. Жидкость можно пить небольшими глотками с перерывами в 5 минут. На второй неделе рацион несколько расширяется. Можно принимать пищу, которая имеет консистенцию пюре. Кисломолочные продукты, перетертые овощи и нежирное мясо (преимущественно птицы) составляют рацион на протяжении месяца. Во втором месяце можно вводить рыбу и другие сорта мяса. Затем разрешается обычная пища, но порции должны быть небольшими. Свежей выпечки лучше избегать. Продольная резекция желудка отзывы получает следующие: в 100% случаев наблюдается снижение веса, в основном индекс массы тела достигает нормальных показателей.
как проходит, питание после операции, виды
Гастрэктомия – это операция по удалению желудка. Её проводят в случае заболевания раком. Орган полностью удаляют, а на его месте формируют соединение кишечника и пищевода. Чтобы не возникли осложнения, пациент, перенесший гастрэктомию, должен обязательно придерживаться диеты. Кроме того в течение первого года после тотальной резекции вероятен рецидив в кишечнике.
Как проходит операция
Второе название гастрэктомии – экстирпация. Она проходит поэтапно под общей анестезией. Ход операции определяется степенью развития ракового процесса. Делается хирургический разрез, и перевязываются кровеносные сосуды. Потом орган отсекают от пищевода и кишечника в области присоединения. Кроме желудка удаляют регионарные лимфоузлы и сальники. Затем формируют соустье путём объединения пищевода и тонкого кишечника.
После операции проводят цитологическое исследование смывов. Отсутствие злокачественных клеток – показатель удачной операции. Оперативное вмешательство бесполезно при метастазах, если течение онкологического заболевания осложнено асцитом, эндокринными нарушениями. Туберкулёз также считается противопоказанием.
В предоперационный период пациент должен придерживаться диеты, режима дня, чтобы сбросить лишний вес. Следует отменить приём ацетилсалициловой кислоты и препаратов на её основе. День перед операцией нужно провести без пищи и очистить кишечник с помощью клизмы.
Инвалидность даётся после полного удаления желудка. Радикальная операция проводится, когда консервативное лечение не помогает. В результате выпадает важное звено в пищеварении, поэтому соблюдение диеты – жизненно необходимо для пациента.
Виды, этапы, инструментарий
Понятие гастрэктомия обозначает полное удаление желудка. Но разработаны разные этапы техник, позволяющие сохранить фрагменты органа. Поэтому выделяют виды операции:
- Дистальная субтотальная – удаляется часть, присоединённая к кишечнику;
- Проксимальная субтотальная – удаление фрагмента в верхней трети с сальниками и лимфоузлами;
- Тотальная – полное удаление с последующим формированием анастомоза;
- Рукавная – для борьбы с ожирением, удаление тела и дна желудка, сшивание узкого канала. После операции пациент съедает меньше, так как быстро приходит ощущение наполненности органа.
Субтотальная резекция проводится с пластикой тонкой кишки.
Операция проходит в 4 стадии:
- Разрез в полости живота;
- Осмотр состояния желудка – хирург устанавливает, где находится опухоль;
- Мобилизация желудка;
- Анастомоз – соустье закрепляется в плотный узел, чтобы соединение не разошлось.
Оперативная хирургия при резекции желудка применяет следующие инструменты:
- Набор для лапаротомии – для рассечения брюшной полости;
- Жомы, расширители;
- Диссектор;
- Зажимы.
Инструменты применяются также при язвенной болезни.
Методы
Гастрэктомия при раке желудка выполняется с помощью разных техник формирования анастомоза. Это модификация вмешательств в верхний отдел пищеварительного тракта.

Впоследствии при помощи эндоскопии трудно различить, какую технику применял хирург, потому что изменения однотипные.
- Резекция желудка по Ру – гастрэктомия с У-образным анастомозом. Тонкая кишка пересекается, дистально ушивается и соединяется с нижней третью фрагмента желудка. Техника воссоздаёт малую кривизну.
- По Давыдову – техника призвана предотвращать распад анастомоза. Её виды – боковая и комбинированная – отличаются способами накладывания швов. Разработка используется также при анастомозе трахеи.
- По Бондарю – гастрэктомия с терминолатеральным анастомозом. Используются узловые серозно-мышечные швы, которые в процессе накладывания приобретают Т-образную форму на брыжейке, и формируется муфта. Её прикрепляют к диафрагме. Сложная схема состоит из поэтапного наложения множества швов и вызывает непроходимость меданастомотической петли и панкреатит. Несмотря на сложность сшивания, кишечный анастомоз бывает несостоятельным.
- По Шушкову – метод предложен в 1940 г. Его особенность – сформированный из тонкого кишечника «искусственный желудок», к которому присоединен пищеводный канал. Проксимальный и дистальный концы кишки соединяются по типу «конец в бок». Также предусмотрено присоединение двенадцатиперстной кишки.
- По Гиляровичу – заключается в формировании анастомоза между пищеводом и отводящей петлей, его конец отводят в бок кишки. Наложение швов на заднюю стенку делается в три ряда, на переднюю стенку анастомоза – в два ряда. Техника реже всех остальных вызывает непроходимость, панкреатит и несостоятельность анастомоза.
- Лапароскопическая – по показаниям не отличается от открытой операции и вызывает вполовину меньше случаев поздней смертности и осложнений в течение 3 месяцев после операции. Но статистика не полная и исследования продолжаются. Для этого вида резекции используют специальный набор инструментов. Операция может проводиться через 4-7 проколов. Субтотальное лапароскопическое вмешательство показано при опухоли желудка до 5 см и высокой мобильности органа. Швы накладываются механически эндоскопическим аппаратом. Выживаемость переболевших раком желудка после лапароскопической гастрэктомии – 30 месяцев, после открытой операции – 26 месяцев. Отмечается уменьшение кровопотери при лапароскопии.

Лапароскопическая операция
Состояние лимфатической системы составляет основу прогнозирования при раке желудка. Гастрэктомия с лимфодиссекцией d2 помогает предотвратить метастазирование. Но ограниченное удаление лимфоузлов d1 не продлевает жизнь по сравнению со случаями, когда лимфодиссекция делалась расширенно.
Для восстановления кишечной проходимости делается гастрэктомия с илеопластикой – замещение участка ободочной кишки трансплантатом.
Побочные эффекты
Осложнения после гастрэктомии:
- Дефицитная анемия – возникает из-за недостатка вырабатываемых желудком специальных веществ;
- Желчная изжога;
- Панкреатит;
- Рефлюкс-эзофагит – запрещенные диетой продукты раздражают слизистую пищевода;
- Незаживающие швы – причина летального исхода.
После удаления желудка усталость и общее недомогание вызывают депрессивное состояние пациента.
Причина изжоги после резекции желудка – попадание желчи в пищевод. Состояние называется рефлюксом и отличается от обычной изжоги. У здорового человека в пищевод выбрасывается кислота из желудка.
Тотальная гастрэктомия предусматривает удаление пищеводного сфинктера, поэтому заброс желчи не контролируется. Он происходит, когда человек лежит. Но содержимое кишечника не обязательно попадает в пищевод.
 Коррекция рефлюкса желчи:
Коррекция рефлюкса желчи:
- Не допускать запоров;
- Не ложиться сразу после еды;
- Питаться маленькими порциями.
Дефекация должна происходить ежедневно, как минимум один раз. Запор вызовет рефлюкс.
Советы, как побороть ночную изжогу:
- Выпить чайную ложку облепихового масла перед сном. При этом спать нужно на боку. В этом положении масло обволакивает место соединения пищевода с кишечником и слизистую оболочку.
- Хорошо посолить кусочек чёрного хлеба и рассасывать его.
Панкреатит вызывает повышение АЛТ – аланинаминотрансферазы. Печёночный фермент сигнализирует о разрушении клеток органа. Появление его в крови предупреждает о начале патологического процесса. Поэтому в постоперационный период необходимо контролировать уровень фермента.
Диета
Питание после гастрэктомии предусматривает режим:
- В постоперационный период принимать жидкую пищу.
- Размер порции – 80 г.
- Количество килокалорий в сутки – 2500-2900.
- Питаться 5-6 раз в день.
- Еду принимать со слабым раствором соляной или лимонной кислоты.
- Впоследствии твёрдую пищу принимать, приготовленную на пару.
- Суточная норма пищи должна состоять на 30% из жиров.
- Постепенное введение в рацион клетчатки.
- Еда должна быть комнатной температуры.
- Хорошо пережёвывать пищу.
- Исключить продукты, вызывающие вздутие.
- Ограничить количество соли до 5 г в сутки.
- Пить зелёный чай, морс, соки.
- Готовить блюда из фруктов, зелени, кисломолочных продуктов.
Необходимо проводить контроль питания по соотношению показателей роста и веса.


После гастрэктомии возникают трудности часто по вине пациента. Питание 3 раза в день, приём пищи без кислотных растворов приводит к тому, что развивается авитаминоз и анемия.
Под запретом продукты, раздражающие слизистую – консервы, соления, копчености, горячая и холодная пища, газировка, алкоголь, специи, шоколад.
Чтобы соляная кислота не разрушала зубы, её растворяют в соке или морсе – столовая ложка 3% раствора кислоты на 1 л жидкости. Правильная диета поможет восстановиться за 6 месяцев.
В осенне-зимний период полезно принимать витамины, но не рекомендуется группа В.
Реабилитация может сопровождаться отсутствием аппетита. Это связано с тем, что пациент испытывает послеоперационную депрессию. Специфических способов поднятия аппетита нет. Со временем пищеварение приходит в норму.
Рецидив возникает при неполном удалении злокачественных клеток. Ранние рецидивы поражают область анастомоза. Симптомы похожи на первичное заболевание и выражаются рвотой, обезвоживанием и истощением.
Рак на поздней стадии желудка при гастрэктомии переживает третья часть пациентов в течение пяти лет. Хороший прогноз оправдывается при качественно сделанной операции и соблюдении пациентом правил и рекомендаций по питанию.
Резекция желудка – продольная, по бильрот 1 и 2, питание и диета
Хирургическую операцию, во время которой удаляют 2/3 или 3/4 пораженного желудка, называют резекцией. Эта процедура травматична, поэтому ее назначают только в самых крайних случаях, когда другое лечение не может помочь. Когда происходит резекция желудка, то иссекается пораженная часть органа, а затем происходит восстановление непрерывности между двенадцатиперстной кишкой и культей. Давайте разберемся, насколько эффективна данная операция.
Что такое резекция желудка?
Резекция (удаление) желудка (код по международной классификации болезней К91.1) необходима, когда становятся бессильны консервативные методы лечения. Ее назначают пациентам, у которых диагностирован рак, язвенная болезнь, полипы и другие заболевания желудочно-кишечного тракта. Операция на желудке проводится в нескольких вариантах:
- Частичная резекция нижней части желудка, когда сохраненная часть соединяется с двенадцатиперстной кишкой.
- Частичная резекция верхней части желудка, когда иссекается верхняя область, которая вовлечена в патологический процесс, а затем производится последующее соединение пищевода с нижней частью органа.
- Рукавная (продольная) гастропластика, Эту разновидность операции применяют при лечении ожирения, когда удаляют большую часть желудка с сохранением естественных соединений двенадцатиперстной кишки и пищевода.
- Полная резекция желудка, когда удаляют весь орган, а затем осуществляют соединение между двенадцатиперстной кишкой и конечной частью пищевода.

Показания к хирургическому вмешательству
Абсолютными показателями к резекции являются злокачественные опухоли желудка, когда операция дает шанс больному на продление жизни. Врачи назначают хирургическое вмешательство, когда длительно не заживают язвы, понижена кислотность желудочного сока или происходят тяжелые рубцовые изменения, которые дают ярко выраженную клиническую картину.
Рак желудка
Все органы человеческого тела состоят из клеток, которые растут и делятся, когда нужны новые клетки. Но иногда этот процесс нарушается и начинает протекать по-другому: клетки начинают делиться, когда организм в этом не нуждается, а старые клетки не умирают. Происходит накопление дополнительных клеток, образующих ткань, которую врачи называют опухолью или новообразованием. Они могут быть доброкачественными или злокачественными (раковыми).
Рак желудка начинается во внутренних клетках, но со временем вторгается в более глубокие слои. В этом случае опухоль может прорастать в соседние органы: пищевод, кишечник, поджелудочную железу, печень. Причины злокачественного новообразования желудка разделяют на несколько видов:
- плохое питание, особенно связанное со злоупотреблением жареной, консервированной, жирной и острой пищей;
- курение и алкоголь;
- хронические заболевания желудочно-кишечного тракта: язва, гастриты;
- наследственная предрасположенность;
- гормональная активность.
Тяжелая язва желудка
Язвой называют дефект слизистой оболочки желудка. Язвенная болезнь характеризуется периодическими обострениями, особенно в весенне-осенний период. Главной причиной развития заболевания являются частые стрессы, напрягающие работу нервной системы, которая вызывает мышечные спазмы в желудочно-кишечном тракте. В результате такого процесса происходит сбой в питании желудка, а желудочный сок оказывает пагубное влияние на слизистую оболочку. Другие факторы, приводящие к развитию язвенной болезни:
- нарушенный режим питания;
- хронический гастрит;
- генетическая предрасположенность;
- длительный прием медикаментов.
При хронической язве желудка происходит на слизистой оболочке органа образование язвенных дефектов. Резекция этих патологий выполняется при развитии осложнений заболевания, когда отсутствует эффект от консервативной терапии, возникает кровотечение, развитие стеноза. Это самый травматический вид хирургического вмешательства при язве желудка, но и самый эффективный.
Лапароскопическая резекция при ожирении
При ожирении происходит нарушение обмена веществ, а когда процессом похудения уже нельзя управлять, врачам приходится убирать часть желудка, после чего больной избавляется от проблемы, худеет и постепенно возвращается к повседневной жизни. Но самое большое преимущество лапароскопии – это восстановление нормального обмена веществ, снижение риска проявления атеросклероза, и ишемических болезней сердца. Смотрите в видео, как проводится лапароскопическая резекция желудка:
Техника операции
Проведение резекции желудка – это технически сложный процесс, а чтобы не столкнуться с послеоперационными воспалениями, появлением рубцов и других осложнений, следует относиться серьезно к выбору медицинского учреждения и к квалификации хирургов. Выбор техники операции зависит от степени поражения органа, состояния больного, его возрастных, анатомических и других особенностей. Все виды резекции проводятся под общим наркозом, а продолжительность оперативного вмешательства на желудке не превышает трех часов.
Основные способы проведения операции
Существует множество разных вариантов резекции и восстановления желудка. Впервые провел подобную операцию Теодор Бильрот еще в 1881 году, а 1885 он же предложил еще один способ восстановления работы желудочно-кишечного тракта. Эти операции на желудке применяются до сих пор, но на сегодняшний день они модернизированы и упрощены, поэтому доступны для большого круга практикующих хирургов. Вид операции врач подбирает индивидуально в каждом случае, но чаще применяют:
- Субтотальную дистальную резекцию, когда очаг поражения расположен в пилороантральной части нижней трети желудка (вся малая кривизна).
- Субтотальную проксимальную резекцию, проводимую при раке желудка 1 и 2 степени, когда удаляется малый сальник, лимфоузлы, малая кривизна и участок большого сальника.
- Гастрэктомию, которая проводится при наличии первично-множественной опухоли или при инфильтративном раке, расположенным в среднем отделе желудка. Удалению подлежит весь орган, а между пищеводом и тонкой кишкой накладывается анастомоз.

По Бильрот 1
Резекция желудка по Бильрот 1 – это иссечение 2/3 органа, когда сохраняется физиологический путь движения пищи с участием экскрета поджелудочной железы и желчи. Во время хирургического вмешательства соединяется соустье двенадцатиперстной кишки и желудка конец в конец. Применяют этот способ при полипах, малигнизированных язвах, небольших раковых опухолях желудочного антрального отдела.
По Бильрот 2
При резекции по Бильрот 2 удаляется обширная часть глухой культи двенадцатиперстной кишки и желудка, передний и задний анастомоз (соединение двух органов). После этой операции нарушается физиологический путь движения пищи – она поступает сразу в тощую кишку, возможно забрасывание желчи и нарушение анастомоза. Резекция по Бильрот 2 имеет больше показаний, так как она выполняется на язвах желудка любой локализации и при раке, поскольку дает врачу возможность выполнить обширное удаление органа до 70 %.
По Гофмейстеру-Финстереру
Методика Гофмейстера-Финстерера – это модифицированный вариант Бильрот 2, который предусматривает резекцию не менее 2/3 органа при язвенной болезни. Во время операции удаляют всю секреторную зону, после чего двигательная функция желудка претерпевает значительные изменения: ослабевает перистальтика, функция привратника, который обеспечивает постепенную эвакуацию пищи, вообще выпадает.
По Ру
Метод Ру – это удаление части органа с У-образным гастроэнтероанастомозом. В этом случае пересекается тощая кишка, а ее дистальный конец ушивают и соединяют с нижней третью желудочной культи. Это тоже модификация Бильрот 2, которая показана при дуоденогастральном рефлюксе эзофагите, который характеризуется забросом содержимого двенадцатиперстной кишки в желудок.
По Бальфуру
Способ Бальфура – это накладывание желудочно-кишечного соединения на длинной петле тощей кишки. Этот метод предотвращает патологические изменения в органах желудочно-кишечного тракта, а также применяется при очень высокой резекции по поводу язвенной болезни или невозможности подшивания другим способом из-за анатомических особенностей культи желудка. Резекция по Бальфуру ликвидирует промежуток между коленами тощей кишки, что исключает в дальнейшем возникновение кишечной непроходимости.

Процесс реабилитации после операции
Как после любого хирургического вмешательства, так и после резекции желудка возникают всяческие осложнения и риски развития негативных симптомов: перитонит, кровотечение, анемия, рефлюкс-эзофагит, демпинг-синдром. Средняя продолжительность нахождения пациента в стационаре после операции составляет от 2 до 3 недель, а сидеть больной может уже на 5-6 день после резекции. По рекомендации врача физическая активность должна быть ограничена некоторое время, а в течение 4-6 месяцев следует носить бандаж. Полное восстановление функций ЖКТ происходит через 3-5 лет.
Диета и питание после резекции
После удаления части желудка питание должно быть откорректировано, ведь пища очень быстро после резекции поступает из пищевода в тонкий кишечник, поэтому во время еды не всегда будет происходить полноценное всасывание полезных веществ. Избежать осложнений после операции на желудке помогут следующие правила питания:
- принимать пищу до 6 раз в день;
- кушать не спеша, тщательно пережевывая пищу;
- ограничить блюда, содержащие легкоусвояемые углеводы: мед, сахар, варенье;
- чай, молоко, кефир и другие напитки следует употреблять не ранее, чем через 30 минут после еды, чтобы не перегружать желудок;
- особое значение следует придавать животным белкам, которые содержатся в курице, яйцах, рыбе, сыре, твороге и витаминам, содержащимся в овощах, фруктах, ягодах, травяных отварах.
В первые 3 месяца после резекции нужно делать особенный акцент на питании, ведь в это время происходит приспособление пищеварительной системы к новым условиям существования. В это время надо употреблять в пищу преимущественно протертые или измельченные продукты, приготовленные на пару. Рекомендуемые блюда: супы на овощном бульоне, протертые молочные каши, овощные суфле, фруктовые пудинги, паровые омлеты, цельное молоко, сметанные соусы, некрепкие кофе со сливками и чай с молоком.
Примерное меню
В первые дни после резекции рекомендуется:
- 1 й день: полное голодание;
- 2 й день: фруктовый кисель, несладкий чай, минеральная вода без газа каждые 3 часа по 30 мл;
- 3 и 4 дни: яйцо всмятку, 100 мл несладкого чая, рисовая каша, мясной крем-суп, отвар шиповника, творожное суфле;
- 5 и 6 дни: паровой омлет, чай с молоком, протертая гречневая каша, протертый рисовый суп, мясные кнели на пару, морковное пюре, фруктовый кисель;
- 7 й день: жидкая рисовая каша, 2 яйца всмятку, творожное суфле без сахара, протертый овощной суп, мясные паровые котлеты, рыбное филе на пару, картофельное пюре, кисель, сухари из белого хлеба.
Отзывы о самочувствии после резекции
Татьяна 38 лет г. Воронеж:
После резекции, когда на фоне язвы удалили 2/3 желудка, я спасалась детскими консервами, перемолотой вареной телятиной и геркулесовой кашей. Спустя 2 месяца попробовала немного водочки, а после 8 месяцев стала кушать все, но ограничиваю соленое и жареное, ведь при недавнем обследовании нашли камни в желчном пузыре. Жизнь продолжается!
Павел 43 года г. Уфа:
Три года назад сделали резекцию, удалив весь желудок и часть пищевода из-за раковых образований. Потом 3 химии прошел, похудел на 23 кг, думал, умру. Через 4 месяца пошел на поправку – набрал 10 кг, постепенно стал кушать все, кроме жареного – после него начинается спазм пищевода. Дали 2 группу инвалидности, а сейчас я даже нашел работу: сторожем подрабатываю.
Юлия 27 лет г. Курск:
В декабре прошлого года сделали мне резекцию всего желудка, а сентябре только замуж вышла, детей планировали. Почти год прошел, я чувствую себя нормально, если не ем жирное, жареное, кислое и сладкое, но это для меня трудно, ведь до этого любила вкусно приготовить и покушать. Врачи сказали, что детей я могу иметь, только позже, через 5 лет, когда полностью восстановятся все функции ЖКТ.
последствия, реабилитация, питание после операции
Резекция желудка, хотя и является радикальным способом лечения, часто становится наиболее действенным лечебным мероприятием. Показания к резекции включают наиболее тяжелые поражения, когда терапевтическое воздействие бессильно. Современные клиники проводят такие хирургические операции быстро и эффективно, что позволяет победить ранее казавшиеся неизлечимыми болезни. В ряде случаев возможны определенные послеоперационные осложнения, но правильно проведенные реабилитационные мероприятия позволяют их устранить.
Операция по резекции желудка представляет собой удаление пораженного его участка с последующим восстановлением непрерывности пищеварительного канала. Основная цель такого хирургического вмешательства заключается в полном устранении очага патологического разрушения органа при максимально возможном сохранении основных его функций.
Разновидности хирургического вмешательства
Классический способ операции — это дистальная резекция, когда удаляется нижняя часть органа (от 30 до 75%). Наиболее щадящим вариантом такого типа считается антральная разновидность с удалением 1/3 нижней зоны желудка (антрального участка). Самый радикальный путь — это дистальная субтотальная резекция желудка с удалением практически всего органа. Остается только небольшая культя длиной 2,5–4 см в верхней зоне. Одной из распространенных операций признается гастропилорктомия, когда устраняются до 70% нижнего участка желудка, антральный участок (полностью) и привратник.

Если удаление проводится на верхнем участке, то такая операция носит название проксимальная резекция желудка. В этом случае удаляется верхняя желудочная часть вместе с кардией, при этом дистальный участок может полностью сохраняться. Возможен вариант с иссечением только средней зоны. Это сегментарная резекция, причем верхняя и нижняя части не затрагиваются. При необходимости проводится тотальная гастрэктомия, т. е. полное удаление органа без оставления культи. При лечении от ожирения применяется операция по уменьшению объема желудка (СЛИВ-резекция).
По способу восстановления пищеводного канала и тактике проведения воздействия выделяются такие виды резекции желудка:
- Методика Бильрот-1. Анастомоз образуется по принципу «конец в конец», путем соединения остатка желудка с двенадцатиперстной кишкой и сохранением анатомии пищепроводного канала, а также резервуарной функции сохранившейся части желудка, при этом исключается контакт слизистых оболочек желудка и кишки.
- Методика Бильрот-2. Установка расширенного анастомоза по принципу «бок в бок», когда границы резекции желудка соединяются с началом тощего кишечника.
- Операция по Гофмейстеру-Финстереру. Усовершенствование способа Бильрот-2 с глухим сшиванием двенадцатиперстной кишки и формированием анастомоза по принципу «конец в бок», т. е. путем соединения культи желудка с тощим кишечником в изоперистальтическом направлении, причем участок тощей кишки стыкуется с остатком желудка сзади ободочной кишки через отверстие в ее брыжейке.
- Метод по Ру. Полностью закрывается проксимальный конец двенадцатиперстной кишки, а анастомоз устанавливается между желудочным остатком и дистальным концом тощей кишки с рассечением ее.
Усовершенствование технологий оперирования
За почти 140-летний период, прошедший после первой операции по резекции желудка, разработаны усовершенствованные методики для использования в конкретных условиях:
- дистальное иссечение с формированием пилорического сфинктера искусственного типа;
- дистальная резекция с установкой, помимо указанного сфинктера, инвагинационного клапана, формируемого из тканей слизистой оболочки;
- дистальная резекция с формированием пилорического жома и клапана в виде створки;
- резекция с сохранением пилорического сфинктера и установкой искусственного клапана у входа в двенадцатиперстную кишку;
- дистальная резекция субтотального типа с проведением еюногастропластики первичного характера;
- субтотальная или полная резекция с использованием методики по Ру и формированием на отводящем участке тощей кишки инвагинационного клапана;
- резекция проксимального типа с установкой эзофагогастроанастомоза с инвагинационным клапаном.

Специфические операции
Для проведения резекции желудка существуют разные показания. В зависимости от видов патологий применяются некоторые специфические операции:
- Лапароскопическая резекция желудка по своей цели не отличается от классической операции. Удаление пораженного участка желудка с формированием непрерывности пищепроводящего канала. Такая процедура показана при осложненной язвенной болезни, полипозе, злокачественных и доброкачественных образованиях, во многом аналогична вышеприведенным технологиям. Отличие заключается в том, что лапароскопическая резекция желудка осуществляется через 4–7 троакарных проколов брюшной стенки с помощью специальных приспособлений. Такая технология имеет меньший риск травматизма.
- Эндоскопическая резекция слизистой оболочки желудка (ЭРС) представляет один из самых современных малоинвазивных способов оперативного лечения. Вмешательство проводится под общей анестезией с применением специфических эндоскопических инструментов — резектотомов. Используется 3 основных вида инструмента: игольчатый резектотом с наконечником из керамики; резектотом в форме крючка и петлеобразное приспособление. Наибольшее применение способ находит при удалении полипов и лечении различных диспластических поражений желудка, а также новообразований на ранней стадии путем глубокого иссечения слизистого слоя.
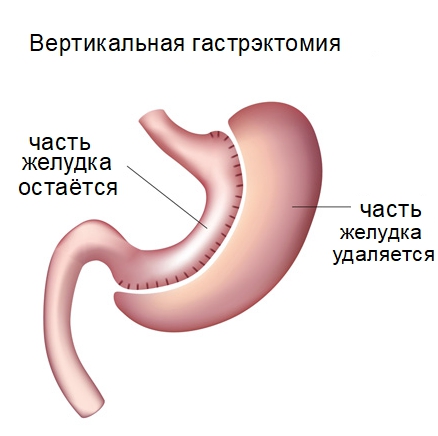
- Продольная резекция желудка при ожирении (вертикальная резекция или СЛИВ) направлена на уменьшение желудочного объема, для чего удаляется часть боковой стенки. В процессе такой операции удаляется значительный объем желудка, но сохраняются в неприкосновенности все основные функциональные элементы органа (привратник, сфинктеры). В результате оперативных манипуляций при СЛИВ тело желудка превращается в трубку с объемом до 110 мл. В такой системе пища не может скапливаться и ускоренно направляется в кишечник на утилизацию. Уже это обстоятельство способствует уменьшению массы тела. При резекции желудка для похудения в удаленном участке оказываются железы, вырабатывающие «гормон голода» — грелин. Так СЛИВ обеспечивает снижение потребности в пище. Операция не позволяет набирать вес, уже через небольшой промежуток времени человек начинает весить меньше, причем потери избыточной массы достигают 65–70%.
В чем опасность оперативного лечения
Любое радикальное хирургическое вмешательство не может совершенно бесследно пройти для человеческого организма. При резекции желудка после операции строение органа существенно изменяется, что отражается на функционировании всей пищеварительной системы. Нарушения в работе этой части организма могут привести и к другим нарушениям в разных органах, системах и всем организме в целом.
Осложнения после резекции желудка зависят от вида операции и площади иссечения органа, наличия других заболеваний, индивидуальных особенностей организма и качества проведения процедуры (в т.ч. квалификации хирурга). У некоторых пациентов хирургическое воздействие после проведения реабилитационных мероприятий практически не оставляет последствий. Однако у многих больных наблюдается характерная категория так называемых постгастрорезекционных синдромов (синдром приводящей петли, демпинг-синдром, анастомозит и т. д.).
Одно из лидирующих мест по частоте постоперационных патологий (примерно у 9% больных присутствует это осложнение) занимает синдром приводящей петли. Данная патология возникает только после гастроэнтеростомии и резекции желудка по Бильроту-II. Синдром приводящей петли был выявлен и описан почти сразу же после распространения операций по резекции. В целях недопущения этого осложнения рекомендуется накладывать анастомоз между приводящей и отводящей петлями тощей кишки. Описание данной патологии можно встретить под различными названиями — синдром желчной рвоты, желчной регургитации, дуодено-билиарный синдром. Роукс в 1950 году назвал это заболевание синдром приводящей петли. В большинстве случаев данное осложнение лечится консервативно, но если симптомы продолжают нарастать, назначается оперативное вмешательство. Синдром приводящей петли имеет положительный прогноз.
Помимо специфических явлений могут возникнуть последствия общего характера. Дисфункция некоторых органов приводит к тому, что развивается анемия после резекции желудка. Гематогенные нарушения способны спровоцировать изменение состава крови и даже малокровие.
Пострезекционные синдромы
Можно выделить несколько наиболее распространенных осложнений, которые нередко вызывает удаление части желудка:
- Синдром проводящей петли. Такое явление возможно после осуществления резекции по методике Бильрот-2. Синдром проводящей петли обусловлен появлением слепого участка в кишечнике и нарушением его моторики. В результате возникают проблемы с выведением переработанной пищи. Синдром проводящей петли проявляется тяжестью, дискомфортом и болевым синдромом в эпигастральной зоне и в подреберье справа, рвотой с желчью. Если проявляется синдром проводящей петли, то лечение обеспечивается диетотерапией, промыванием желудка и назначением противовоспалительных препаратов.
- Демпинг-синдром или синдром провала. Осложнение связано с укорочением желудка и излишне быстрым транспортированием пищи, что нарушает процесс пищеварения и ведет к нарушению всасывания питательных веществ и гиповолемии. Основные признаки — это головокружение, увеличение сердечного ритма, тошнота, рвота, нарушение стула, общая слабость, неврологические нарушения. При тяжелом течении синдрома проводится повторная операция.
- Анастомозит после резекции желудка. Данное осложнение обусловлено появлением воспалительной реакции в месте формирования анастомоза. В очаге воспаления сужается просвет канала, что затрудняет прохождение пищи. В результате появляется болевой синдром, тошнота, рвота. Запущенная стадия ведет к деформации органа, что требует хирургического вмешательства.
- Проблемы с весом тела. Если вертикальная резекция желудка (СЛИВ-резекция) направлена на похудение человека, то после большинства других операций появляется другая проблема — как набрать вес при усеченном желудке. Данная проблема решается методами диетотерапии и витаминотерапии. Рацион питания составляется специалистом с учетом проведенного воздействия.
Резекция относится к радикальным воздействиям, но нередко только такая операция способна устранить патологический процесс. После данного оперативного лечения возможны серьезные последствия, но правильно проведенные реабилитационные мероприятия способны решить эту проблему.
Принципы резекции желудка по Бильрот-1,Бильрот-2 и в модификации Гофмейстера-Финстерера.
Резекция желудка. Резекцию, или частичное удаление желудка, выполняют при язвах, обширных ранениях и опухолях органа.
При первом варианте (Бильрот I) после удаления части желудка проксимальную культю, имеющую значительный просвет, частично ушивают со стороны малой кривизны, но оставляют незашитым участок со стороны большой кривизны, соответствующий по размерам диаметру двенадцатиперстной кишки. Между культей желудка и двенадцатиперстной кишкой накладывают анастомоз по типу конец в конец.
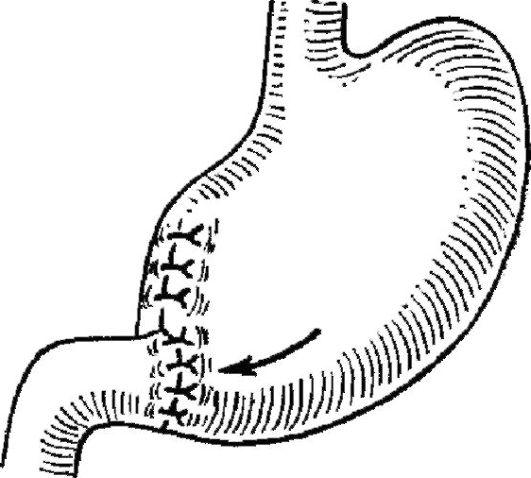 Рис.
8.58.Резекция
желудке по Бильроту I (схематично)
Рис.
8.58.Резекция
желудке по Бильроту I (схематично)
Метод физиологичен, так как создает условия для нормального продвижения пищи, а слизистая оболочка желудка соединяется со слизистой оболочкой двенадцатиперстной кишки, как и в норме. Последнее обстоятельство исключает образование пептических язв соустья. Однако далеко не всегда удается подвести культю желудка к двенадцатиперстной кишке. Натяжение концов при создании анастомоза недопустимо, так как ведет к прорезыванию швов и несостоятельности анастомоза
При втором варианте резекции (Бильрот II) культи двенадцатиперстной кишки и желудка зашивают наглухо, а затем создают желудочно-тощекишечный анастомоз по типу бок в бок. Петлю тощей кишки подводят к культе желудка позади поперечной ободочной кишки через отверстие в mesocolon transversum.
Модификация этого способа по Гофмейстеру-Финстереру состоит в том, что гастроэнтероанастомоз накладывают по типу конец в бок (конец культи желудка сшивается с боковым отверстием в тонкой кишке) в изоперистальтическом направлении. Ширина просвета
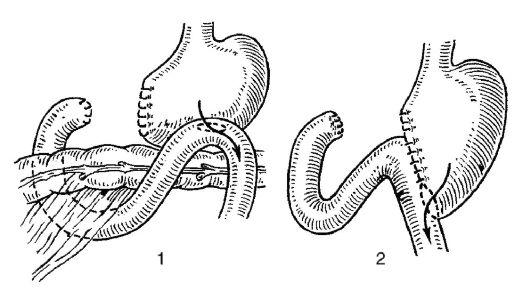 Рис.
8.59.
Рис.
8.59.
1 – резекция желудка по Бильроту II; 2 – резекция желудка по Бильроту II в модификации Гофмейстера-Финстерера
составляет 5-6 см. Приводящий конец кишки 2-3 швами подшивают к желудку ближе к малой кривизне. Края разреза mesocolon узловыми швами подшивают к желудку вокруг созданного анастомоза.
При этой методике устраняются недостатки способа Бильрот I, указанные выше, но происходит одностороннее выключение из функции желудочно-кишечного тракта двенадцатиперстной кишки, что нефизиологично. Кроме того, пища через приводящий конец кишки может попадать в двенадцатиперстную кишку, где застаивается и подвергается гниению. Чтобы избежать этого, Браун предложил накладывать энтероэнтероанастомоз между приводящим и отводящим концами тонкой кишки.
Эту же цель преследует и операция по Ру (рис. 8.60).

Инструменты: Расширенный общий набор для лапаротомии Жомы Печеночные зеркала Зажим Федорова, лигатурный диссектор Окончатые зажимы
Понятие о ваготомии, дренирующих операциях на желудке.
ВАГОТОМИЯ – резекция две трети желудка, то есть анатомическое удаление зоны, секретирующей соляную кислоту.
виды :
Общая абдоминальная приводит к парасимпатической денервации печени, жёлчного пузыря, двенадцатиперстной, тонкой кишок и поджелудочной железы.
Общая желудочная заключается в обработке стволов блуждающих нервов, идущих ко всему желудку, после отделения ветвей печёночных и чревных нервов.
Проксимальная желудочная приводит к денервации проксимальной части желудка.
Основные требования, предъявляемые к ваготомии
• Ваготомия должна привести к денервации антрального отдела, чтобы исключить продукцию гастрина.
• Ваготомия не должна нарушать моторную функцию желудка, особенно пилорическо-го отдела.
• Ваготомия должна при необходимости сочетаться с дренирующими операциями, обеспечивающими свободный пассаж пиши из желудка в двенадцатиперстную кишку.
Дренирующие желудок операции выполняют при стенозах двенадцатиперстной кишки.
три группы, это пилоропластика, гастродуоденостомия и гастроеюностомия.
Пилоропластика
Производят мобилизацию двенадцатиперстной кишки по Кохеру, рассекают антральный отдел желудка и начальный отдел двенадцатиперстной кишки сплошным разрезом. Узловыми серозно-мышечными швами соединяют большую кривизну пилорического отдела желудка с внутренним краем двенадцатиперстной кишки. Швы на разрез накладывают по принципу верхнего гастродуоденального анастомоза по типу бок в бок. Верхний шов располагается у привратника, нижний — на расстоянии 7—8 см от привратника.
Переднюю стенку желудка и двенадцатиперстной кишки рассекают непрерывным дугообразным разрезом. После этого на заднюю губу анастомоза накладывают шов непрерывной кетгутовой нитью взахлёстку. Ушивание передней губы анастомоза производят с использованием вворачивающего шва от нижнего угла разреза вверх по направлению к привратнику. После этого приступают к наложению передненаружного ряда узловых серозно-мышечных швов.
Гастродуоденоанастомоз
На ограниченном участке освобождают от сращений дистальную часть желудка у большой кривизны так, чтобы её можно было подвести к передней поверхности двенадцатиперстной кишки. После этого передняя поверхность дистальной части желудка у большой кривизны и внутренний край двенадцатиперстной кишки могут быть сближены без натяжения.
Верхний шов накладывают ниже привратника, нижний — на расстоянии 7—8 см. Переднюю стенку желудка и двенадцатиперстной кишки рассекают двумя разрезами без пересечения привратника. Во избежание перекрута двенадцатиперстной кишки линия её фиксации серозно-мышечными швами к желудку и линия разреза должны быть строго параллельны вертикальной оси кишки. Затем накладывают задний и передний внутренние гемостатические швы непрерывной кетгутовой нитью. После этого приступают к наложению передненаружного ряда узловых серозно-мышечных швов.
Боковой анастомоз между желудком и двенадцатиперстной кишкой заканчивают ваготомией.
Резекция желудка – Хирургия
Резекция желудка — операция по удалению части желудка. Ее принцип состоит в удалении части органа и восстановлении пищеварительного канала путем формирования анастомоза между желудочной культей и двенадцатиперстной или тощей кишки.
Виды резекции желудка
по объему удаленной части — экономные резекции: удаление от трети до половины желудка; обширные (типичные): удаление двух третей желудка; субтотальные: удаление 4/5 объема желудка; тотально-субтотальные: удаление 90 % объема удаляемого органа и гастрэктомия. Объем резекции зависит от показаний;
по размещению удаленной части — пилороантральную: удаление привратниковой и пещеристой частей; антрумэктомию; дистальную резекцию желудка; проксимальную: удаление кардиальной части; частичную: удаление только пораженной части; циркулярную, клиновидную резекции желудка;
по способу восстановления проходимости пищеварительного канат: операции по Бильрот 1 (BillrothI) и по Бильрот 2 (BillrothII). При резекции по Бильрот 1 после удаления дистальной части органа культи желудка и двенадцатиперстной кишки соединяют с помощью соустья “конец в конец”. При резекции по Бильрот 2 после удаления дистальной части органа культи желудка и двенадцатиперстной кишки зашивают, а между желудком и тощей кишкой образуют гастроэнтероанастомоз по типу “бок в бок». В современной абдоминальной хирургии классические варианты резекции по Бильрот 1 и Бильрот 2 не применяются.
Вместе с тем разработаны разные модификации указанных видов резекции желудка.
Типичными модификациями варианта резекции желудка по Бильрот 2 являются способы по Бильрот, Райхелю—Полиа, Хофмейстеру—Финстереру, Бальфуру, Ру, Мойнихену.
Показания
Абсолютные показания: (злокачественные новообразования, стеноз привратника различной этиологии, доброкачественные новообразования, малигнизированные язвы, кровотечения, которые невозможно остановить средствами консервативной терапии).
Относительные показания: (хронические язвы желудка, не поддающиеся консервативной терапии; прободные язвы в ранние сроки; полипы).
Ход операции
Положение больного: на спине с подложенным ниже углов лопаток валиком. Оперативный доступ: верхняя срединная лапаротомия от мечевидного отростка вниз с продолжением ее ниже пупка.
Техника резекции желудка. Для определения размеров части желудка, которую планируют удалить, применяют специально разработанные для этого ориентиры. Так, в случае резекции половины желудка, 2/3, 3/4 ориентиром есть точка на малой кривизне, соответствующая границе между верхней третью и средней третью желудка, т. е. месту деления левой желудочной артерии на передние ветви и задние ветви. Из данной точки ведут три линии в направлении большой кривизны желудка: одну — к границе между левой третью и средней третью желудочно-ободочной связки, которая отделяет половину желудка; другую — к середине левой трети желудочно-ободочной связки, которая отделяет две трети органа; третью линию — к переходу желудочно-селезеночной связки в желудочно-ободочную, отделяющую три четверти удаляемого органа.
Субтотальная резекция желудка — линия разреза проводится от правой полуокружности пищевода возле перехода его в кардию к большой кривизне между желудочно-селезеночной связкой и желудочно-ободочной связкой.
При дистальной резекции желудка выполняют следующие основные этапы операции:
1 этап резекции желудка — мобилизация:
Проводят ревизию органов брюшной полости, определяют операбельность. Отделяют большой сальник на всем его протяжении от поперечной ободочной кишки, выделяют левую желудочную артерию, перевязывают ее шелковыми нитями, пересекают между зажимами и снова перевязывают.
Отделяют большой сальник от проксимальных отделов большой кривизны. При этом пересекают и перевязывают возле стенки желудка ветви, отходящие от основных стволов желудочно-сальниковых сосудов. При сохранении лишь 25 % проксимального отдела желудка отделение большого сальника от большой кривизны с перевязкой и пересечением сосудов дистальнее тела желудка не проводят.
Находят правую желудочную артерию в месте, где она отходит от собственной печеночной артерии, пересекают ее между зажимами и перевязывают.
Вдоль проксимальных отделов малой кривизны рассекают желудочно-печеночную связку, линию разреза продолжают вверх, вдоль пищевода, на 2 см проксимальнее пищеводно-желудочного соединения. Малый сальник отделяют от печени и оттягивают книзу, вдоль печеночно-дуоденальной связки.
После отсечения малого сальника определяют уровень резекции органа.
2 этап резекции желудка — отсечение:
На желудок поперечно накладывают жом Пайра так, чтобы его конец находился в точке, расположенной на 4 см дистальнее пищеводно-желудочного соединения по малой кривизне. Параллельно ему и немного проксимальнее, со стороны большой кривизны, на расстоянии 4 см от него, накладывают зажимы, между которыми с помощью электрокаутера разрезают стенку желудка.
После того как линия разреза стенки желудка будет доведена почти до кончика первого зажима, накладывают еще один зажим так, чтобы его кончик был на 2 см дистальнее пищеводно-желудочного соединения, затем пересекают желудок между жомом Пайра и другим зажимом.
Поскольку анастомоз формируют однорядными узловыми серозно-мышечными швами, необходимо достичь гемостаза посредством тщательной каутеризации линии среза так, чтобы появился четкий струп, который распространился бы за анастомозный зажим.
Тыльную часть желудка с наложенным на нее зажимом Пайра и большим сальником отводят вверх, оголяя при этом проксимальный отдел двенадцатиперстной кишки. Дистальнее привратника на кишку накладывают два зажима, между которыми ее перерезают с помощью электрокаутера. После этого препарат удаляют из операционного поля.
При формировании гастродуоденоанастомоза по модифицированному способу Бильрот 1 выполняют следующие этапы операции.
3 этап резекции желудка — формирование гастродуоденоанастомоза:
Образуют малую кривизну культи с помощью ряда узловых серозно-мышечных шелковых швов № 000, наложенного поверх зажима. Последовательно завязывая эти швы, постепенно вынимают зажим, линия шва при этом ввертывается внутрь. После наложения швов удаляют зажим путем подтягивания за него, и коагулированная слизистая оболочка остается ввернутой этими швами. Нижний зажим не удаляется: в дальнейшем он будет использован для формирования гастроэнтероанастомоза.
Со стороны малой и большой кривизны накладывают два шва. Со стороны малой кривизны — сначала на желудок в поперечном направлении на край сформированной малой кривизны. а потом на двенадцатиперстную кишку, вдоль ее оси. со стороны большой кривизны — вдоль оси как культи, так и двенадцатиперстной кишки.
После этого выполняют мобилизацию двенадцатиперстной кишки, чтобы ослабить натяжение сформированного анастомоза. Формируют гастродуоденоанастомоз узловыми серозно-мышечными шелковыми швами, накладывая их на заднюю стенку культи и двенадцатиперстной кишки.
Зажимы поворачивают так, чтобы можно было наложить передний ряд швов. Подтягивая нити переднего ряда швов, вынимают зажимы, завязывают швы; при этом края анастомоза ввертываются вглубь.
В точке, где угловой шов малой кривизны (шов Гофмейстера) перекрещивается с линией швов анастомоза, накладывают еще один шов, с одной стороны поперечно к линии швов малой кривизны (на культю), со другой — дистальнее линии швов анастомоза (на двенадцатиперстную кишку). Этот прием усиливает ввертывание места стыка двух швов и уменьшает риск несостоятельности анастомоза в этой точке.
Брюшную полость зашивают и при необходимости дренируют.
При формировании позадиободочного гастроеюноанастомоза по модифицированному способу Бильрот 2 выполняют следующие этапы хирургического вмешательства:
3 этап резекции желудка — закрытие культи двенадцатиперстной кишки:
Культю двенадцатиперстной кишки в типичных случаях зашивают по методу Мойнихена—Мушкатина. Для этого после захвата ее раздавливающим кишечным зажимом накладывают обвивной шов, несильно затягивая нить. Зажим осторожно открывают и удаляют, нить на культе затягивают. Натягивая нить и сжимая культю кишки между фалангами больших пальцев, собирают ее на нить в складки и завязывают концы. Накладывают обычный шелковый кисетный шов с погружением культи двенадцатиперстной кишки.
При короткой и рубцово измененной культе двенадцатиперстной кишки используют сложные открытые пластические методы закрытия (по К.С. Сапожкову, С.С. Юдину, A.A. Шалимову).
4 этап резекции желудка — формирование гастроеюноанастомоза:
Культю совмещают с очень короткой петлей проксимального отдела тонкой кишки. После рассечения подвешивающей связки (Трейтца; показано штриховой линией) возле мобилизованной части тонкой кишки разрезают брыжейку поперечной ободочной кишки, избегая повреждения сосудистых аркад.
Поперечно линии швов малой кривизны накладывают еще один шов на желудок, а также на тонкую кишку, чтобы дополнительно ввернуть место стыка двух швов и предотвратить их несостоятельность в этой точке.
Гастроеюноанатомоз фиксируется в отверстии брыжейки поперечно-ободочной кишки.
Возникли вопросы или что-то непонятно? Спросите у редактора статьи – здесь.Проксимальную резекцию желудка выполняют при новообразованиях желудка, которые переходят на пищевод, кардиальных и субкардиальных язвах и новообразованиях. Во время этой операции почти полностью удаляют малую кривизну, а пищевод резецируют на расстоянии 3 см от верхней границы новообразования при экзофитных формах рака и 5—6 см — при инфильтративных. Кроме того, удаляют оба сальника, желудочно-селезеночную, желудочно-поджелудочную связки и клетчатку, окружающую кардию и резецированную часть пищевода.
Статью подготовил и отредактировал: врач-хирург Пигович И.Б.
Видео:
Полезно:
Дистальная резекция желудка в неотложной хирургии гастродуоденальных язв
Рассматриваются особенности и результаты применения дистальной резекции желудка при кровоточащих и перфоративных гастродуоденальных язвах. Представлены непосредственные и отдаленные результаты резекции желудка, выполненных по неотложным показаниям в сопоставлении с результатами других оперативных вмешательств. Обсуждается проблема выбора объема оперативного вмешательства при мотивированном подозрении на малигнизацию кровоточащей или перфоративной язвы желудка. Сформулирован алгоритм выбора конкретного метода операции при острых гастродуоденальных язвенных кровотечениях и перфоративных гастродуоденальных язвах.
Актуальность обсуждения
Необходимость обсуждения классической проблемы абдоминальной хирургии – дистальной резекции желудка при кровоточащих или перфоративных гастродуоденальных язвах – в начале нового XXI века определяется целым рядом обстоятельств. Прежде всего – актуальностью самой проблемы осложненных гастродуоденальных язв для современной клиники неотложной хирургии. Принято считать, что не менее 10 – 15% населения в течение жизни страдают язвами желудка и двенадцатиперстной кишки. Вопреки оптимистичным прогнозам гастроэнтерологов число больных с гастродуоденальными язвами и их осложнениями имеет четкую тенденцию к росту. При этом на фоне снижения числа плановых операций по поводу язвенной болезни одновременно в 2-2,5 раза увеличивается количество неотложных оперативных вмешательств по поводу острых гастродуоденальных язвенных кровотечений (ОГДЯК) и перфоративных гастродуоденальных язв (ПГДЯ). По сводным данным литературы за период с 1995 по 2000 год число больных с ПГДЯ в России возросло в 2,7 раза. Известно, что течение язвенной болезни осложняется перфорацией или кровотечением у 3 – 30% больных [1,2,4,5]. При этом весьма существенной (до 25-50%) становится доля больных, у которых перфорация и кровотечение сочетаются друг другом и (или) со стенозом пилоро-бульбарной зоны, когда операция в объеме простого ушивания перфорации оказывается неадекватной. Кроме того, ликвидация только осложнений язвенной болезни с последующим медикаментозным лечением больных оказывается недостаточной и малоэффективной мерой ввиду невероятно низкого комплайенса российских пациентов. В силу известных социально-экономических перипетий более 80% больных с язвенной болезнью не могут позволить себе адекватное медикаментозное, санаторно-курортное лечение и диетотерапию. Именно поэтому в настоящее время большинство пациентов-язвенников оказываются не на амбулаторном приеме у терапевта-гастроэнтеролога, а в отделении неотложной хирургии. Именно поэтому в последнее десятилетия хирурги вновь все настойчивее заговорили о необходимости выполнения первично радикальных оперативных вмешательств при язвенной болезни, осложненной кровотечением или перфорацией.
Основания для суждений
В основе настоящего сообщения находится анализ особенностей и результатов лечения 1223 больных с острыми гастродуоденальными язвенными кровотечениями (ОГДЯК) и 363 больных с перфоративными гастродуоденальными язвами (ПГДЯ) в клинике общей хирургии ММА им. И.М. Сеченова в период 1999 – 2009гг. При этом доля пациентов с осложненной кровотечением или перфорацией язвенной болезнью составила соответственно 62,8% и 89,8%, доля пациентов с осложненными кровотечением или перфорацией симптоматическими язвами составила соответственно 37,2% и 10,2%. Дистальная резекция была произведена 238 пациентам, из них по поводу ОГДЯК 181 пациенту, по поводу ПГДЯ дистальная резекция желудка была произведена 57 пациентам.
Показания и противопоказания к дистальной резекции желудка при кровоточащих или перфоративных язвах
Несмотря на возможности контроля острых гастродуоденальных язвенных кровотечений (ОГДЯК) современными средствами консервативного гемостаза, а также на выполнение при перфоративных гастродуоденальных язвах (ПГДЯ) в подавляющем большинстве случаев паллиативных операций в объеме ушивания перфорации, у значительного числа больных с ОГДЯК и ПГДЯ возникают показания к проведению первичных радикальных оперативных вмешательств по поводу язвенной болезни, осложненной кровотечением или (и) перфорацией. Так, доля пациентов с нестабильным гемостазом, требующих проведения оперативного гемостаза при ОГДЯК составила 24,1%. Доля пациентов, у которых перфорация язвы сочеталась с кровотечением и (или) с суб- и декомпенсированным стенозом, составила 31,6%. При этом источником кровотечения или зоной перфорации практически всегда являлись каллезные язвы, в анамнезе неоднократно осложнявшиеся кровотечением или перфорацией, как правило, у пациентов с отсутствием комплайентности к противоязвенной терапии. Данные обстоятельства подтверждают известный факт наличия показаний к первичной радикальной операции у ¼ – 1/3 больных с осложненной кровотечением или (и) перфорацией язвенной болезнью, поскольку последние, изолированно или в сочетании с другими осложнениями, вне зависимости от возраста пациентов и продолжительности язвенного анамнеза следует рассматривать как показатель тяжелого течения данного заболевания, не позволяющий надеяться на благоприятные результаты консервативного лечения и требующий проведения радикального в отношении язвенной болезни оперативного вмешательства. При этом под радикальностью операции при осложненной кровотечением язвенной болезни понимается: 1) достижение окончательного гемостаза или ликвидация перфорации удалением язвенного кратера и 2) необратимое угнетение базальной и стимулированной желудочной секреции дистальной резекцией не менее 2/3 желудка. Операции в объеме прошивания (ушивания, иссечения) язвы с ваготомией в различных ее вариантах не может считаться в полной мере радикальным вмешательством, поскольку прошивание язвы при ОГДЯК не гарантирует от рецидива геморрагии, ушивание или иссечение язвы при ПГДЯ не устраняет стеноз или деформацию пилоро-бульбарного сегмента; в отдаленные сроки после ваготомии, как правило, наблюдаются стойкие нарушение моторной функции гастродуоденального комплекса, а также восстановление нормацидного и гиперацидного состояния. «Переоценка ценностей» ваготомии даже у убежденных приверженцев метода в последние десятилетия связана с прорывом в фармакотерапии язвенной болезни и появившейся возможностью полного медикаментозного подавления желудочной секреции Н2-блокаторами и ингибиторами протонной помпы. И если в плановой хирургии до сих пор признан возможным выбор того или иного метода селективной ваготомии (при язвенной болезни двенадцатиперстной кишки и по весьма ограниченным показаниям), то при язвенной болезни, осложненной кровотечением (перфорацией) стало правилом выполнять стволовой вариант вмешательства в сочетании с иссечением язвы или прошиванием сосуда в язве и только при язве двенадцатиперстной кишки. Ограниченное применение в экстренной хирургии более физиологичной селективной проксимальной ваготомии, в том числе с иссечением язвы (по Burge) или с ушиванием ее (по Hill-Barker) связано с тем, что это вмешательство всегда требует достаточно высокой квалификации хирурга, а также существенных затрат времени. Кроме того, А.Ф. Черноусов (2001) и И.И. Затевахин (2000) подчеркивают, что показания для выполнения СПВ должны ставиться только на основании тщательного изучения, в т.ч. и интраоперационного, желудочной секреции, что, по понятным причинам, в экстренной хирургии весьма затруднительно. Поэтому А.Ф. Черноусов и соавт. (2001) указывают, что «селективная проксимальная ваготомия – операция выбора у всех пациентов с неосложненной, но неизлечимой язвой» [5,7].
Сравнительный анализ непосредственных и отдаленных результатов 657 операций, в т.ч. – дистальной резекции желудка, резекции «на выключение», ушивания или иссечения язвы с ваготомией (стволовая, сеоективная проксимальная) и пилоропластикой позволил заключить, что: 1) операции с оставлением кровоточащей язвы (прошивание изолированно или с ваготомией, резекции «на выключение») являются неприемлемыми по причине неадекватности достижения окончательного гемостаза и возможности послеоперационного рецидива ОГДЯК; 2) иссечения язв, дополненные различными вариантами ваготомий мало гарантируют от рецидивов язвенной болезни, а сами ваготомии неоправданно удлиняют вмешательства и, зачастую, являются причинами тяжелых послеоперационных осложнений; эффективность проводимой в условиях ОГДЯК или ПГДЯ ваготомии контролировать интраоперационно не представляется возможным; 3) объем резекции желудка, определяющий адекватность подавления кислотопродукции определяется локализацией язвенного процесса: при желудочных язвах – не менее 2/3, при дуоденальных язвах – не менее ¾; 4) выполнение стандартных, хорошо отработанных методов резекции желудка в большинстве случаев позволяют наиболее эффективно и безопасно произвести оперативное вмешательство; 5) наличие и выраженность хронического нарушения дуоденальной проходимости, а также степень трудности мобилизации пилоро-бульбарной зоны требуют пристального внимания и учета при выборе типа вмешательства с целью целенаправленной профилактики послеоперационных осложнений, прежде всего – несостоятельности культи ДПК; 6) в наименьшей степени нарушения моторно-эвакуаторной функции культи желудка характерны для резекции желудка по Бильрот-I и Бильрот-II на ультракороткой петле с поперечным анастомозом и по Ру (замедленно-порционный тип эвакуации).
Возможность выполнения неотложной дистальной резекции желудка при ОГДЯК и ПГДЯ лимитируется тяжестью состояния пациента, определяемой в первом случае преимущественно степенью кровопотери и компенсированностью постгеморрагических расстройств, в другом случае – преимущественно распространенностью и характером перитонита. При ОГДЯК резекция желудка противопоказана при величине АРАСНЕ III больше 25 баллов у больных моложе 45 лет, больше 33 баллов у больных 45 – 59 лет, больше 45 баллов – 60 – 75 лет и больше 53 баллов у больных старше 75 лет (Г.Б. Ивахов, 2006) [2]. При ПГДЯ резекция желудка противопоказана при величине Мангеймского индекса перитонита более 20 баллов, при IV-V степени операционно-анестезиологического риска (Р.А. Головин, 2009) [3].
Выбор метода дистальной резекции желудка
Характерными особенностями неотложных вмешательств при ОГДЯК и ПГДЯ являются с одной стороны имеющиеся объективные сложности, обусловленные наличием острого воспалительного процесса в периульцерозной зоне с выраженной перифокальной инфильтрацией, переходящей на соседние с желудком и ДПК анатомические структуры, что определяет сложность мобилизации резецируемого отдела гастродуоденального комплекса при субкардиальной язве желудка или постбульбарной язве ДПК. С другой стороны, характерной особенностью подобных вмешательств является необходимость коррекции имеющихся морфо-функциональных нарушений, основываясь только на данных интраоперационной оценки. Так, у большинства (71,2%) больных, оперированных по поводу ОГДЯК или ПГДЯ интраоперационно были диагностированы хронические нарушения дуоденальной проходимости (ХНДП), обусловленные дистальным рубцовым перидуоденитом, трейтцитом, проксимальным периеюнитом с деформацией дуодено-еюнального перехода и формированием его под острым углом. При этом у 25,0% пациентов было выявлено ХНДП в стадии компенсации, у 65,4% пациентов – ХНДП в стадии субкомпенсации, у 9,6% было выявлено ХНДП в стадии декомпенсации.
Закономерно, что в подобных условиях оперирования влияние на выбор того или иного метода операции должно оказывать стремление хирурга (вне зависимости от его опыта) выполнить наиболее простое и наименее продолжительное вмешательство при учете индивидуальных анатомических особенностей (трудность мобилизации резецируемого участка гастродуоденального комплекса и хронические нарушения дуоденальной проходимости), а также фактора лимита времени при острой кровопотере или перитоните. Выбор конкретного метода неотложной резекции желудка при осложненных гастродуоденальных язвах должен быть основан на оценке состояния пилоро-бульбарного сегмента и определении наличия или стадии хронического нарушения дуоденальной проходимости.
Оценка состояния пилоро-бульбарного сегмента сводится к определению возможности мобилизации пилорического отдела и луковицы ДПК в условиях перибульбарного инфильтративного и рубцово-спаечного процесса и, что не менее важно, при различной локализации и возможной пенетрации дуоденальной язвы. Последние могут явиться лимитирующими факторами для наложения гастро-дуоденоанастомоза (дефицит тканей задней стенки луковицы ДПК) или обусловить проблематичность ушивания культи ДПК с угрозой ее несостоятельности. Наш опыт показывает, что при дуоденальной локализации язвы в 60% случаев мобилизация пилоро-бульбо-дуоденального сегмента объективно вызывала серьезные технические затруднения у оперирующего хирурга. При III и IV степенях сложности мобилизация для наложения гастро-дуоденоанастомоза представлялась невозможной, боле того, обработка дуоденальной культи (т.н. «трудная культя») в данной ситуации производилась всегда открытым способом. Из этого следует, что при сложности мобилизации пилоро-бульбарного сегмента III – IV степени показано проведение реконструктивного этапа резекции желудка по методике Бильрот-II. При этом выбор методики реконструктивного этапа резекции следует из установленной интраоперационно степени ХНДП, поскольку именно данный патологический процесс является основным производящим фактором в развитии несостоятельности культи ДПК. Универсальным методом внутреннего дренирования ДПК resp. ее декомпрессии является резекция желудка по Бильрот-II с Y-образным анастомозом по Ру, что является основной предпосылкой ее использования в случае наличия «трудной» культи ДПК. Таким образом, резекция желудка по методу Бильрот-II в модификации Ру должна быть признана операцией выбора в случаях: наличия трудностей с мобилизацией пилоро-бульбарного сегмента (в т.ч. «трудная» культя ДПК) или (и) наличия признаков суб- или декомпенсированного хронического нарушения дуоденальной проходимости [2,3,8].
Следует отметить, что основная причина ХНДП – дистальный рубцовый перидуоденит – технически относительно легко устранима мобилизацией дуодено-еюнального изгиба, включая операцию Стронга. Но при этом нужно признать тот факт, что, если в случаях компенсированного ХНДП данная операция является адекватной для коррекции дуоденостаза, то в случаях декомпенсации ХНДП, когда превалируют уже функциональные следствия органических изменений в дистальной части ДПК, необходимо проведение реконструктивного этапа резекции желудка, направленного на обеспечение внутреннего дренирования ДПК. Поэтому стадии компенсации и субкомпенсации ХНДП делают возможным проведение резекции желудка по методу Бильрот-I, наличие же явлений декомпенсации ХНДП делает данный метод неприемлемым. В этой связи резекция желудка по Бильрот-I c мобилизацией дуодено-еюнального перехода при наличии ХНДП в стадии компенсации и субкомпенсации является адекватным в плане отдаленных результатов вмешательством, что подтверждается отсутствием в раннем и отдаленном послеоперационных периодах рецидивов язвообразования, рефлюкс-гастрита, демпинг-синдрома.
Для оптимизации результатов оперативного лечения пациентов с гастродуоденальными язвами, осложненными кровотечением, нами был разработан и апробирован в клинике алгоритм выбора метода неотложного оперативного вмешательства с приоритетом наименее сложных, патогенетически наиболее обоснованных резекционных операций при отсутствии объективных данных о функциональном состоянии гастродуоденальной зоны до начала операции. Алгоритм основан на учете локализации источника кровотечения, интраоперационной оценке анатомо-физиологических особенностей гастродуоденального комплекса, вероятных технических трудностей во время операции и определяет возможность достижения окончательного гемостаза, радикального излечения язвенной болезни, патогенетическую профилактику возможных ранних и отдаленных послеоперационных осложнений.
Принцип построения алгоритма – принцип «необходимого и достаточного». В основе алгоритма находится верифицированная до операции локализация язвы, интраоперационно выявляемые изменения пилоро-бульбарного сегмента и хронические нарушения дуоденальной проходимости. При медиогастральных язвах и множественных язвах желудка (I и V тип по Johnson) показано выполнение дистальной резекции желудка по Бильрот-I. При язвах желудка субкардиальной локализации (IV тип по Johnson) показано выполнение дистальной «лестничной» резекции желудка по Бильрот-I в модификации Шумакера. При пептических язвах гастро-энтероанастомоза показано выполнение дистальной резекции желудка по Бильрот-II в модификации Ру. При дуоденальных язвах, препилорических язвах желудка и сочетанных гастродуоденальных язвах (II и III тип по Johnson) проводится оценка состояния пилоро-дуоденального сегмента и сложности его мобилизации. При I и II степени сложности (по Guarneri) показано выполнение дистальной резекции желудка по Бильрот-I или резекции по Бильрот-II с поперечным гастро-энтероанастомозом на короткой петле или резекции по Бильрот-II в модификации Гофмейстера-Финстерера. При III и IV степени сложности показано выполнение дистальной резекции желудка по Бильрот-II в модификации Ру. Аналогичный метод резекции показан при выявленных декомпенсированных хронических нарушениях дуоденальной проходимости.
Справедливости ради следует заметить, что полностью исключать из арсенала такой метод как иссечение кровоточащей или перфоративной язвы с пилоропластикой и стволовой ваготомией было бы не совсем правильно. Однако показания для применения данной методики достаточно ограничены: синдром острой массивной кровопотери на фоне продолжающегося профузного кровотечения или распространенный перитонит при невозможности ушивания язвы. Данный объем операции при ОГДЯК является всегда вынужденной мерой.
Алгоритм выбора оперативного вмешательства был использован в рамках дифференцированной лечебной тактики при 238 неотложных операциях по поводу ОГДЯК и ПГДЯ. Сравнительный анализ частоты выполнения различных методов операции у пациентов до и после применения алгоритма показал, что использование установленных алгоритмом критериев имело следствием возрастание числа выполненных резекций по методу Бильрот-I в 13 раз, резекции по Бильрот-II с поперечным гастро-энтероанастомозом на короткой петле в 10 раз, резекции желудка по Бильрот-II в модификации Ру в 1,5 раза, а также снижение числа резекций по Бильрот-II в модификации Гофмейстера-Финстерера и Бальфура в 2 раза, что позволило почти в 4/5 случаев использовать наиболее физиологичные и безопасные методы радикальных в отношении язвенной болезни операций – резекцию по Бильрот-I и резекцию по Бильрот-II в модификации Ру.
Особенности дистальной резекции желудка при подозрении на злокачественный характер желудочной язвы
Сложным и весьма дискутабельным вопросом является выбор объема операции при мотивированном подозрении на злокачественный характер кровоточащей или перфоративной язвы желудка. По данным отечественных и зарубежных авторов частота желудочных язв, имеющих злокачественный характер (малигнизация, первично-язвенная форма рака, изъязвление инфильтративного рака) может достигать 15 – 20%. Очевидно, что получение морфологического подтверждения злокачественности желудочной язвы в неотложной ситуации не всегда невозможно. Однако, эндоскопические признаки (обширность – более 2,5 см в диаметре – и глубина изъязвления, локализация ближе к большой кривизне, неровные (бугристые) приподнятые и ригидные края язвы, инфильтрация стенки желудка и отсутствие перистальтики в периульцерозной зоне), а также данные интраоперационной ревизии (инвазия серозного покрова в области язвы, инвазия в окружающие анатомические структуры, каменистая плотность самого язвенного кратера и ригидность желудочной стенки в периульцерозной зоне, увеличение регионарных лимфоузлов) позволяют хирургу с высокой вероятностью предположить наличие онкопроцесса. Ключевыми вопросами в определении принципиальной возможности проведения онкологически радикальных вмешательств при подозрении на малигнизацию кровоточащих или перфоративных язв желудка являются: 1) возможность расширенной операции при кровотечении или перитоните, 2) необходимый и достаточный объем резекции и регионарной лимфаденэктомии.
Обсуждая вопрос о тяжести состояния пациентов с кровоточащей язвой (язвой-раком-?), допускающей проведение расширенной операции, следует сразу же подчеркнуть, что некорригированная кровопотеря, продолжающееся кровотечение и, особенно, его рецидив, преклонный возраст больного и выраженная сопутствующая патология исключают выполнение у таких пациентов онкологически радикальных операций. Очевидно, что в данной ситуации вопросы лечебной тактики и главный из них – определение оптимальных сроков вмешательства – имеют первостепенное значение. Как указывалось выше, именно дифференцированная лечебная тактика при ОГДЯК на основании прогнозирования рецидива кровотечения и объективной оценки тяжести состояния больного предполагает проведение операции в оптимальные сроки (в безрецидивный период) и при адекватно корригированных нарушениях гомеостаза, что и определяет возможность выполнения резекционных вмешательств в данной ситуации. При перфорации подозрительных на злокачественные язв желудка, факторами, исключающими возможность проведения онкологически радикальной операции, являются: признаки СПОН, гнойный характер перитонита, МИП выше 20, IV – V степень операционно-анестезиологического риска. При отсутствии указанных факторов и среднетяжелом состоянии пациента имеющиеся при фибринозном перитоните в любом случае интоксикация и волемические нарушения подвергаются коррекции в ходе кратковременной интенсивной предоперационной подготовки, что делает возможным проведение расширенных резекционных вмешательств при предполагаемом злокачественном характере перфоративной язвы. Тем не менее, окончательное решение о возможности расширения объема операции при ПГДЯ принимается на основании интраоперационной оценки характера и распространенности перитонита.
В противоположность распространенной во второй половине XX столетия точке зрения о необходимости тотальной гастрэктомиии при любой распространенности злокачественного процесса в желудке, в настоящее время имеются объективные доказательства того, что радикальность в большей степени зависит не от объема резекции, а от качества выполненной лимфаденэктомии. Учитывая, что злокачественный характер кровоточащих или перфоративных язв в большинстве случаев проявляется либо локусами малигнизации в каллезной язве, либо изъязвленной опухолью с приподнятыми краями (II тип по Borrmann), опухолевая инфильтрация желудочной стенки распространяется на незначительное расстояние. Из этого следует возможность проведения при данном типе опухоли резекции с верхней границей, проходящей не более чем на 5 см проксимальнее пальпаторно определяемой границы опухоли. На практике это означает, что объем субтотальной резекции будет являться достаточным при локализации малигнозированной язвы или изъязвленной опухоли в антральном отделе, в нижней и, частично, средней трети тела желудка. При расположении подозрительной на злокачественную язвы в верхней трети тела и выше радикальным объемом операции будет являться гастрэктомия (возможность ее проведения в экстренной ситуации составляет предмет отдельной дискуссии и в данной работе не обсуждается). При наличии выраженного инфильтративного компонента в периульцерозной зоне (инфильтративно-язвенная форма рака, III тип по Borrmann), когда проксимальная граница резекции должна проходить не менее, чем на 10 см проксимальнее верхнего края опухоли, субтотальное удаление желудка возможно только при локализации процесса ниже угла желудка, то есть в антральном отделе. Таким образом, преимущественная локализация кровоточащих и перфоративных язв в антральном отделе и нижней трети тела желудка определяют возможность, при подозрении на злокачественный характер язвы, проведения адекватного с точки зрения радикальности (R0) оперативного вмешательства – субтотальной резекции желудка. В противоположность широко распространенному мнению о невозможности завершения выполненной по онкологическим показаниям субтотальной резекции гастро-дуоденоанастомозом и необходимости реконструкции только по Бильрот-II А.Ф. Черноусов (2004), Yokota T. (2003), Maruyama K. (1985) указывают на возможность выполнения при дистальном раке субтотальных резекций желудка по Бильрот-I не менее чем у 70% больных [6,9-11].
Несмотря на то, что онкологами постулируется облигатная необходимость выполнения лимфаденэктомии желательно в максимально возможном объеме, предусматривающим лимфодиссекцию D3, возможность расширения неотложной операции диссекцией периваскулярных клетчаточных пространств, включая аорто-кавальный промежуток, должна рассматриваться с позиций здравого смысла. Сама продолжительность лимфодиссекции D3, сравнимая по времени с основным этапом операции, длительность послеоперационной лимфорреи, потенциальный риск возникновения острого панкреатита, абсцессов при недренируемых скоплениях лимфы являются весьма существенными факторами, ограничивающими применение расширенной лимфаденэктомии в неотложной хирургии. Тем не менее, лимфаденэктомия в объеме не менее D2, по мнению большинства исследователей, является в настоящее время обязательным условием радикального вмешательства при раке желудка любой локализации. При этом наилучшие результаты в плане 5-летней выживаемости после лимфаденэктомии D2 характерны для групп пациентов со II и IIIа стадиями рака желудка. (А.Ф. Черноусов, 2002; М.И. Давыдов, 2001; В.И. Чиссов, 1996; Sasako M., 1997) [6,9-11]. Учитывая неоднозначно сформулированные показания к лимфаденэктомии D3, а также неоднозначность ее отдаленных результатов, применение операции в таком объеме в неотложной хирургии (тем более при подозрении на онкопроцесс) вряд ли целесообразно.
Согласно классификации регионарных лимфоузлов желудка по Japanese Research Society for Gastric Cancer при дистальной субтотальной резекции желудка с лимфаденэктомией D1 должны быть удалены следующие группы лимфоузлов: правые паракардиальные (№1), малой кривизны (№3), левые желудочно-сальниковые (№ 4sb), правые желудочно-сальниковые (№4d), надпривратниковые (№5), подпривратниковые (№6). При дистальной субтотальной резекции желудка с лимфаденэктомией D2, помимо указанных групп удаляются лимфоузлы: левой желудочной артерии (№7), передние общей печеночной артерии (№8а), чревного ствола (№9), проксимальные селезеночной артерии (№10р), левые гепатодуоденальной связки (№12а).
Из 287 дистальных резекций желудка, проведенных по поводу кровоточащей или перфоративной язвы желудка (антральный отдел, нижняя треть тела желудка), операции по онкологическим принципам вследствие мотивированного подозрения на злокачественный характер процесса были проведены у 41 (14,3%) больного. При этом злокачественный характер процесса впоследствии был подтвержден гистологически у 33 больных, что составило 11,5% от всех случаев резекции по поводу язв желудка, осложненных кровотечением или перфорацией. Распределение больных по стадиям рака желудка на основании заключительных клинических диагнозов оказалось следующим: I стадия – 2 (6,1%) пациента, II стадия – 14 (42,4%) пациентов, IIIа стадия – 10 (30,2%) пациентов, IIIb стадия – 5 (15,2%) пациентов, IV стадия – 2 (6,1%) пациентов. Таким образом, подавляющее большинство (72,6%) из группы больных со злокачественным характером кровоточащей или перфоративной язвы составили больные со II и IIIа стадиями онкопроцесса, то есть пациенты, для которых лимфодисекция в объеме D2 является максимально эффективной в плане 5-летней выживаемости. Из 41 субтотальной дистальной резекции желудка, когда подозревался злокачественный характер язвы, лимфаденэктомия D1 была произведена в 18 случаях, лимфаденэктомия D2 – в 15 случаях. С сожалением приходится признать, что только 62,5% пациентам с наличием показаний к лимфаденэктомии D2 диссекция была произведена в полном объеме. При этом объективных противопоказаний к выполнению лимфаденэктомии D2 (тяжесть состояния пациента по совокупности факторов) у остальных 37,5% пациентов при ретроспективном анализе ни в одном случае выявлено не было. Следовательно, отказ от проведения онкологически радикального вмешательства был обусловлен исключительно субъективными факторами. Следует заметить, что по своим непосредственным результатам субтотальная дистальная резекция желудка по Бильрот-I с лимфаденэктомией D2 достоверно не отличалась от среднего показателя для резекций желудка по Бильрот-I при ОГДЯК и ПГДЯ: частота послеоперационных осложнений составила 8,4% vs. 6,9% и 5,3% соответственно; летальных исходов в этих группах пациентов не было. Таким образом, при мотивированном подозрении на злокачественный характер кровоточащей или перфоративной язвы желудка и адекватном для проведения резекционного вмешательства состоянии пациента необходимо и возможно проведение радикальной операции в объеме субтотальной дистальной резекции желудка с лимфаденэктомией D2.
В заключение считаем целесообразным еще раз подчеркнуть ряд моментов, имеющих на наш взгляд принципиальное значение при выборе метода оперативного лечения пациентов с гастродуоденальными язвами, осложненными кровотечением или (и) перфорацией.
Кровотечение из гастродуоденальных язв и их перфорацию, являющееся осложнением язвенной болезни, вне зависимости от продолжительности язвенного анамнеза следует рассматривать как показание к проведению радикального оперативного вмешательства до возникновения повторной геморрагии. Оперативное лечение кровоточащих симптоматических язв патогенетически необоснованно и должно рассматриваться как вынужденная мера, направленная исключительно на достижение окончательного гемостаза только при неэффективности эндогемостаза и фармакотерапии. Наиболее адекватным с точки зрения патогенетической обоснованности и радикальности методом оперативного лечения гастродуоденальных язв, осложненных кровотечением, при язвенной болезни является дистальная резекция желудка в объеме не менее 2/3. При этом для адекватного угнетения кислотопродуцирующей функции желудка при язвенной болезни ДПК показана дистальная резекция не менее ¾ желудка; при язвенной болезни желудка – дистальная резекция не менее 2/3 желудка.
Непосредственные результаты оперативных вмешательств зависят от возраста пациентов, срочности операции и метода ее выполнения. Максимальное количество ранних послеоперационных осложнений и летальных исходов имеет место у пациентов пожилого и старческого возраста, при экстренных оперативных вмешательствах, производимых на фоне рецидива язвенного кровотечения, при проведении прошивания кровоточащей язвы со стволовой ваготомией, резекций желудка «на выключение». Следует избегать проведения оперативных вмешательств в экстренном порядке, и, прежде всего, на фоне рецидива гастродуоденального язвенного кровотечения, а также у больных пожилого и старческого возраста. Следует воздерживаться от использования в клинической практике таких методов оперативных вмешательств как прошивание кровоточащей язвы, в т.ч. дополненного ваготомией, и резекции желудка «на выключение», поскольку операции с оставлением кровоточащей язвы являются неприемлемыми вследствие неадекватности достижения окончательного гемостаза и возможности послеоперационного рецидива ОГДЯК.
При использовании для объективизации оценки тяжести состояния пациентов с перфоративными гастродуоденальными язвами Мангеймского индекса перитонита (МИП) и оценки операционного риска по МНОАР у 97% от всех пациентов с имеющимися показаниями к первично радикальной операции при ПГДЯ оказывается возможным проведение радикального в отношении язвенной болезни оперативного вмешательства. При этом факторами, исключающими возможность выполнения резекции желудка, являются МИП > 20 баллов и IV-V степени операционно-анестезиологичекого риска по МНОАР. Внедрение алгоритмизированного тактического подхода при ПГДЯ, основанного на объективной оценке показаний и поэтапном исключении противопоказаний к первично-радикальным вмешательствам позволяет повысить долю первично-радикальных операций до 27,9% при уменьшении уровня послеоперационных осложнений и летальности при ПГДЯ до 5,2% и 2,9% соответственно.
Выбор метода резекции желудка при вмешательствах в экстренном и срочном порядке, должен быть основан на интраоперационной оценке состояния пилоро-бульбарного сегмента и определении наличия и стадии хронического нарушения дуоденальной проходимости. В случаях наличия объективных трудностей при мобилизации пилоро-бульбарного сегмента (в т.ч. при наличии «трудной» культи ДПК) и (или) при наличии признаков суб- или декомпенсированного хронического нарушения дуоденальной проходимости следует выполнять дистальную резекцию желудка по методу Бильрот-II в модификации Ру (Roux-Юдин-Витебский). При интраоперационно выявленной ХНДП в стадии компенсации и субкомпенсации, при отсутствии трудностей мобилизации пилоро-бульбарного сегмента следует выполнять дистальную резекцию желудка по Бильрот-I c мобилизацией дуодено-еюнального перехода. В случаях компенсированного ХНДП мобилизация дуодено-еюнального изгиба является адекватной для коррекции дуоденостаза мерой, в случаях декомпенсации ХНДП необходимо проведение реконструктивного этапа резекции желудка по методу Ру, направленного на обеспечение внутреннего дренирования ДПК. Данный тип вмешательства, являясь мерой профилактики несостоятельности культи ДПК, показан при мобилизации пилоро-бульбарного сегмента III – IV категории сложности. При отсутствии показаний к проведению реконструкции пищеварительной трубки по Ру и одновременной невозможности ее восстановления по Бильрот-I следует предпочесть вариант реконструкции с наложением поперечного гастро-энтероанастомоза на короткой петле по Витебскому.
Резюмируя вышесказанное, хотим еще раз подчеркнуть, что, несмотря на имеющееся в арсенале современной желудочной хирургии великое множество различных вариантов оперативных вмешательств, именно дистальная резекция желудка по методу Бильрот-I или по методу Бильрот-II в модификациях Ру или Витебского должны являться операциями выбора при показанном и возможном первично-радикальном лечении пациентов с гастродуоденальными язвами, осложненными кровотечением или перфорацией. При этом дифференцированный подход к выбору того или иного метода операции служит непременным условием для успешного хирургического лечения таких пациентов.
Список литературы:
- Афендулов С.А., Журавлев Г.Ю., Краснолуцкий Н.А. Лечение прободной язвы. М., 2005, 166 с.
- Гостищев В.К., Евсеев М.А. Гастродуоденальные кровотечения язвенной этиологии. Руководство для врачей. М., «Гэотар», 2008, 376 с.
- Евсеев М.А., Головин Р.А., Ивахов Г.Б. Дистальная резекция желудка в неотложной хирургии гастродуоденальных язв. М, 2008, 160 с.
- Ефименко Н.А., Курыгин А.А., Стойко Ю.М., Перегудов СИ., Шафалинов В.А., Смирнов А.Д. Перфоративные гастродуоденальные язвы. Москва-С.-Петербург, 2001, 202 с.
- Затевахин И.И., Щеголев А.А., Титков Б.Е. Новые технологии в лечении язвенных гастродуоденальных кровотечений. М., 2001, 196 с.
- Черноусов А.Ф., Поликарпов С.А., Черноусов Ф.А. Хирургия рака желудка. М., «ИздАТ», 2004, 560 с.
- Черноусов А.Ф., Шестаков А.Л. Селективная проксимальная ваготомия. М., «ИздАТ», 2001, 158.
- Blunschi Т, Schweizer W., Gertsch Р., Вlumgart L.H. Verg1eich der partiellen Magenresectionen nach Billroth I, Billroth II klassisch und Resektion mit Roux -У – Reconstruktion beziiglich der postoperativen Lebensqualitat. Zbl.Chir. – 1991. – Bd.116. – S. 105-115.
- Maruyama K., Gunven P., Okabayashi K. Lymph node metastases of gastric cancer. Ann. Surg., 1989, vol. 210(5), p. 596-602.
- Wu C., Hseih M., Lo S. Results of curative gastrectomy for carcinoma of the distal third of the stomach. J.Am.Coll.Surg., 1996, 183:3, p. 201-7.
- Yokota T., Ishiyama S., Saito T. Treatment strategy of limited surgery in the treatment guidelines for gastric cancer in Japan. The Lancet Oncology, 2003, 4:7.
Статья добавлена 13 января 2016 г.